スポーツ現場におけるアクシデントに対応する際の手順をまとめたSALTAPSに関する投稿を書き進め
・S=See&Stop(見て止める)
・A=Ask(尋ねる)
・L =Look(視る)
・T =Touch(触れる)
と、ここまで内容をまとめてきました。
今回はSALTAPSの5番目および6番目「A」と「P」について情報を整理していきたいと思います。
A・Pは動きを確認する
SALTAPSのAとPを一緒に紹介するのは、どちらも関節の動きを確認するという共通点があるからです。
まずは、SALTAPSのAとPがどのように説明されているのかFIFAのリーフレットを確認してみましょう。
A is for Active movement : Can the player move the limb, with or without pain? If unable to move – take the player off.
Katharina Grimm. Health and Fitness for the Female Football Player. P38.FIFA. 2007
P is for Passive movement : If A applies, move the limb/ joint to full extent and note reaction.
Aは自動運動(Active movement): 痛みの有無に関わらず、選手は四肢を動かす事が出来るのか?もし、動かせないのであれば選手を外す。
Pは他動運動(Passive movement): もし自動運動が可能であれば、関節を最大限に動かして反応を記録する。
直訳すると、このような感じになるかと思います。
SALTAPSのAとPは、まず選手本人が身体を動かせるか確認(A=自動運動)した上で、外から力を加えながら関節の動きを確認(P=他動運動)していくという流れになります。
Active movement 自動運動
https://www.fifa.com/fr/development/medical/players-health/football-injuries/first-aid/saltaps.htmlより(2022年2月27日リンク切れ)
基本的に関節の運動を確認する際は、まず自分で「動かせるか」を確認します。
運動器(骨・軟骨・筋・腱・靭帯など)を損傷していた場合、運動時に痛みを伴う事がありますが、自分自身で関節を動かす場合は「痛みを感じた時点で動きを止める」事が出来ます。
しかし、いきなり外から力を加えて関節を動かす場合は痛みを生じても動きを止める事が難しく、組織の損傷を悪化させてしまう可能性があります。
また脊髄損傷など重篤な外傷の場合には四肢麻痺が生じている場合があるので、麻痺の有無を確認する為にも、選手が自分で四肢を動かせるか(自動運動)を確認する事が大切です。
自動運動を確認する事で、「どんな動きが出来ないのか?」「どのような動きで(関節の角度で)痛みが出るのか?」という情報が得られます。
このような情報を踏まえて、外から力(負荷)を加えた運動を確認していく事になります。
正常の関節可動域
関節の運動について、どれくらいの範囲(角度)が正常なのでしょうか?関節の動かす事の出来る関節運動の範囲の事を「関節可動域」と呼びます。
関節可動域は、1995年に「日本リハビリテーション医学会」と「日本整形外科学会」の協議により改訂された測定方法が長らく使われていました。
しかし、足関節・足部・趾に関する運動に関する定義が曖昧だった為、「足の外科学会」を交えた検討の上、2022年に再び改訂が行われました。
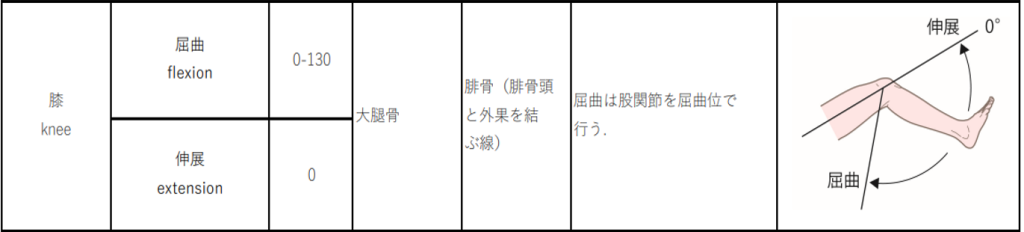
上の図は膝関節の関節可動域の測定法と参考可動域です。真っすぐに膝が伸びきった状態を伸展0°として、膝関節は130°曲がる(屈曲)事が出来るという事です。
このような関節可動域の測定法や参考可動域に関する情報は公開されているので、興味がある方は日本リハビリテーション医学会のサイト(https://www.jarm.or.jp/member/kadou03.html)をご覧ください。
しかし、ここで紹介されているのは「あくまでも参考可動域」です。上記の膝関節の屈曲角度だって130°となっていますが、これは元々海外の報告を参考にして作成されています。
日常的に正座を行う日本人は130°よりも大きく膝関節が曲がる人は沢山います。
また、もともと身体の関節を構成する組織が柔らかい人・固い人がいる為、関節可動域は個人差があります。参考可動域は、必ずしも正常値とは言えないという事です。
では、何を参考にして関節の動かせる範囲を確認したら良いのか?簡単に比較できるのは健側(怪我をしていない側)の関節の動きです。
どうしても怪我をした側の動きを確かめたくなってしまいますが、まず最初に反対側の動きを確認、比較の為の目安とする事が出来ます。(両側とも怪我をしていたら話は別ですが)
Passive movement 他動運動

https://www.fifa.com/fr/development/medical/players-health/football-injuries/first-aid/saltaps.htmlより(2022年2月27日リンク切れ)
Active movement:自動運動を確認して問題がなければ、今度は外から力を加えながら関節の動きを確認していきます。
すでに自動運動で関節可動域を確認しているはずなので、自分で動かせる範囲から更に少しだけ力を加えて動かしてみます。
何かしら組織を損傷している可能性があるので、くれぐれも優しく行いましょう。
他動運動で痛みが生じる場合や、引っ掛る感じ・何かしら音(クリック音や轢音)がする場合は注意が必要です。
エンドフィールとは?
他動運動において、痛みだけでなく引っ掛り感や音の有無などを確かめる事は大切です。しかし理学療法の分野では、より詳細に「運動の手応え」を確かめる事が重要となります。
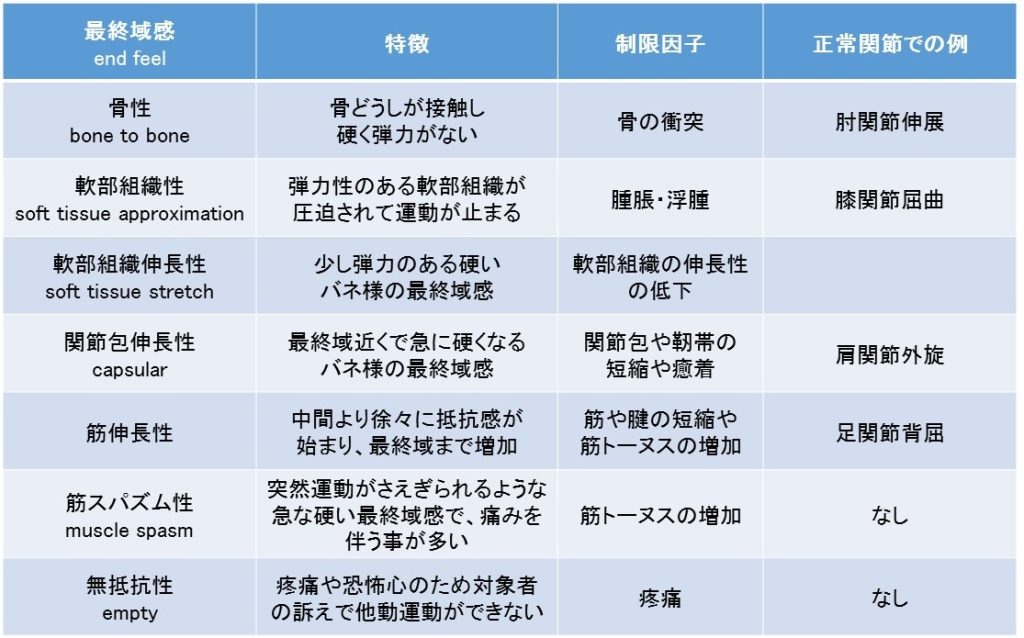
特に、他動的に関節を動かした際に可動域の最終域において感じられる抵抗感をエンドフィール(end-feel)といいます。
1975年にイギリスのCyriax J により診断手法の一つとして提唱された事から始まり、理学療法の評価の1つとして私も学んできました。
エンドフィールには正常の関節運動で感じられるもの、正常の関節では感じられない異常なものと様々あります。参考までに以下をご覧ください。
エンドフィールを診断に用いる上で、その有用性を確かめようと様々な研究が行われてきました。その中から、1つ御紹介させてもらいたいと思います。
ロンドン健康科学センターのBM Chesworth は1998年に以下のような報告をした。
肩の整形外科的疾患を有する34名の患者に対し、経験を積んだ2名の理学療法士が肩関節外旋の関節可動域とエンドフィールの測定実施した。
そして関節可動域の結果から級内相関係数(Intraclass correlation coefficients:ICC)を求め、エンドフィールの結果からカッパ値(kappa statistic)を求めた。
実験の結果、級内相関係数は0.83(95%信頼区間0.70-0.90)、カッパ値は0.62であった。
B M Chesworth, J C MacDermid, J H Roth,et al. Movement diagram and "end-feel" reliability when measuring passive lateral rotation of the shoulder in patients with shoulder pathology. Phys Ther . 1998 Jun;78(6):593-601.
級内相関係数やカッパ値は、測定を行う観察者の間で測定の結果がどれくらい一致するのか?という事を表す尺度となります。
詳しい説明は、また機会を改めてまとめてみようと思います。
この結果から私は「エンドフィールの場合は主観的な評価でもあり、やはり一致の度合いは関節可動域よりも低そうだな」という印象を受けました。
もちろん、医学的な知識を有していない一般の方がエンドフィールまで感じ取ろうと思う必要はありません。
しかし、エンドフィールの中で大事なポイントがあります。それは、痛みや恐怖心によって、抵抗感を感じる前に相手が運動停止を訴える可能性があるという事。先ほど挙げた表の中で言えば「無抵抗感(empty)」ですね。
例え、関節を動かしているあなた自身が抵抗感(エンドフィール)を感じることが無くても、相手の選手が痛みや恐怖心(例:関節が外れそうで怖い)を訴えた場合は、即運動を中止しなくてはいけません。
相手の訴えに気付く事が出来ずに無理に運動を続けた結果、身体の状態を悪化させてしまう可能性がある事を忘れてはいけません。
Passive movement(受動運動)と同様に、まずは健側で動きを確認する事が大切です。
さいごに
今回は、動きを確認するという事で話をまとめていきました。
少し尻すぼみになって来た感もありますが、SALTAPSに限らず救急現場では「重篤な問題から除外していく」事が鉄則です。
つまり、ここまでSALTAPSの手順を踏んでいれば「A・P」に辿り着くまでに、多くの場合は生命に関わるような問題は除外されているはずです。
もちろん実際の現場で気は抜けないのですが、文章をまとめる側としては「一般の方が現場で行う判断手順」としてのSALTAPSの山場は超えたかな・・・とも感じています。
しかし、また統計にからむ話(級内相関係数やカッパ値)が出てきたので、ここは自分自身の為にも改めてまとめてみようと思います苦笑

